ПРАВОСТОРОННЯЯ ГЕМИКОЛЭКТОМИЯ
При этой операции удаляют всю правую половину толстой кишки, захватывая 10—15 см конечного отрезка подвздошной кишки, слепую, восходящую ободочную, правый изгиб и правую треть поперечной ободочной кишки (рис. 11, а). Завершают операцию наложением илеотрансверзоанастомоза (рис. 11, б, в).
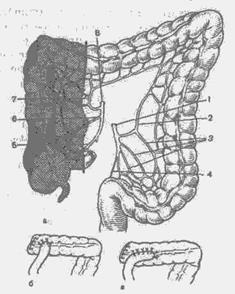
Рис. 11. Правосторонняя гемиколэктомия (схема).
а — границы резекции; б, в — виды илеотрансверзоанастомозов: 1 — нижняя брыжеечная артерия; 2 — левая ободочная артерия; 3 — сигмовидные артерии; 4 — верхняя прямокищечная артерия; 5 — подвздошно-ободочная артерия; 6 — правая ободочная артерия; 7 — средняя ободочная артерия; 8 — верхняя брыжеечная артерия.
Показания: наличие патологического процесса в правой половине толстой кишки (рак, полипы с малигнизацией и др.).
Операция: широкая срединная лапаротомия. Производят ревизию органов брюшной полости. Намечают объем операции в зависимости от характера и распространенности патологического процесса. Петли тонкой кишки отводят в левую половину брюшной полости и отгораживают стерильным полотенцем, смоченным теплым изотоническим раствором хлорида натрия. Мобилизацию правой половины толстой кишки начинают с илеоцекального угла, захватывая 10—15 см подвздошной кишки. Для этого слепую кишку и восходящую ободочную отводят кнутри и, отступя на 1,5—2 см кнаружи от слепой кишки, рассекают ножницами заднюю париетальную брюшину вдоль правого бокового канала, продолжая разрез от илеоцекального угла по наружному краю слепой и восходящей ободочной кишки до правого изгиба (рис. 12, а). Чтобы облегчить рассечение брюшины, под »ее предварительно вводят на всем протяжении 0,25% Раствор новокаина в количестве 100—120 мл. Марлевым тупфером на зажиме тупо выделяют кнутри слепую и восходящую ободочную кишку вместе с брыжейкой (рис. 12, б). При этом на задней брюшной стенке (в забрюшинном пространстве), медиальнее видны нисходящая и нижняя горизонтальная части двенадцатиперстной кишки, а латеральнее — правый мочеточник, около которых все манипуляции необходимо проводить с большой осторожностью, чтобы их не повредить. Кровоточащие сосуды перевязывают. Далее мобилизуют правый изгиб ободочной кишки и правую треть ее. Для этого по частям пересекают между зажимами печеночно-ободочную связку и перевязывают шелком (рис. 12, в). Так же пересекают соединительнотканные тяжи между двенадцатиперстной кишкой и задней поверхностью правого изгиба ободочной кишки с обязательной перевязкой сосудов шелком. При выделении правого изгиба требуется осторожность, чтобы не повредить головку поджелудочной железы и подже-лудочно-двенадцатиперстную артерию, что может нарушить кровоснабжение двенадцатиперстной кишки.
Затем между зажимами по частям пересекают и перевязывают шелком желудочно-ободочную связку на протяжении 7—8 см от правого изгиба до уровня резекции правой трети поперечной ободочной кишки (рис. 12, г). Большой сальник удаляют соответственно уровню резекции поперечной ободочной кишки с перевязкой сосудов шелком (при раке удаляют весь большой сальник).
Пересечение брыжейки начинают с терминального отрезка подвздошной кишки, подлежащей удалению. Для этого, отступя на 10—15 см от слепой кишки, тупым инструментом (зажим Кохера), ближе к кишке, в брыжейке подвздошной кишки проделывают отверстие; через него проводят резиновую или марлевую держалку, которой приподнимают кишку, и от этого места в сторону слепой кишки брыжейку подвздошной кишки пересекают по частям между зажимами и перевязывают шелком.
После этого ассистент двумя руками приподнимает кверху слепую кишку и правый изгиб ободочной кишки, при этом брыжейка ободочной кишки наӂягивается, что облегчает ее пересечение. Брыжейку и питающие правую половину толстой кишки сосуды — подвздошно-ободочную и правую ободочную артерии, сопровождающие их вены и правую ветвь средней ободочной артерии — раздельно пересекают между зажимами и перевязывают шелком (рис. 12, д). Центральные концы артерий надежнее перевязать двумя лигатурами. Брыжейку отсекают на зажимах как можно дальше от кишки, чтобы максимально убрать лимфатические узлы с забрюшинной клетчаткой, что особенно важно при раке.
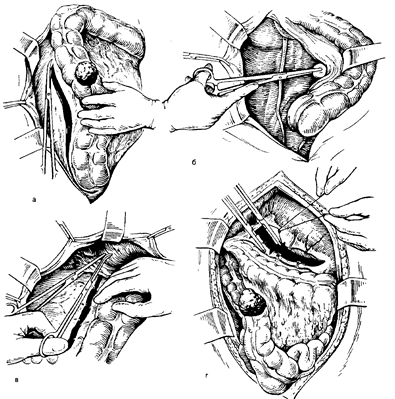

Рис. 12. Правосторонняя гемиколэктомия. Этапы операции.
а — рассечение задней париетальной брюшины от слепой кишки до правого изгиба;
б — отделение слепой и восходящей ободочной кишки к средней линии (на дне раны виден мочеточник) ; в — пересечение печеночно-ободочной связки; г — пересечение желудочно-ободочной связки; д — рассечение внутреннего листка брыжейки ободочной кишки (места пересечения подвздошной и поперечной ободочной кишки указаны пунктиром: 1 — правая ветвь средней ободочной артерии; 2 — правая ободочная артерия; 3 — подвздошно-ободочная артерия.
При гемиколэктомии по поводу рака указанные сосуды целесообразно перевязать на протяжении в начале операции, перед мобилизацией кишки, с целью профилактики метастазирова-ния при манипуляциях; с этой же целью рекомендуется перевязать кишку двумя марлевыми полосками на 3—4 см выше и ниже опухоли. Основной ствол средней ободочной артерии не пересекают, а ограничиваются перевязкой и пересечением только ее небольших ветвей, идущих к правой половине ободочной кишки. Только в случае максимальной мобилизации поперечной ободочной кишки до левой трети и более (например, при раке правой трети ее) перевязывают и пересекают среднюю ободочную артерию.
Перед удалением правой половины толстой кишки брюшную полость отгораживают большими марлевыми тампонами с оставлением участков, где будут пересечены кишки. Вначале пересекают мобилизованную часть подвздошной кишки. Для этого предварительно кишку прошивают сшивающим аппаратом или по линии пересечения на здоровые участки накладывают кишечные зажимы (мягкий — на остающуюся часть, жесткий, — на удаляемую часть), между которыми пересекают кишку. Далее, также между кишечными зажимами, пересекают мобилизованную правую треть поперечной ободочной кишки. Удаляют всю мобилизованную правую половину ободочной кишки вместе с терминальным отрезком (10—15см) подвздошной кишки. Концы толстой и тонкой кишки обрабатывают 3% спиртовым раствором йода или 0,02% водным раствором хлоргексидина и закрывают марлевыми салфетками.
Между петлей подвздошной кишки и поперечной ободочной кишкой накладывают илеотрансверзоанастомоз. Из-за несоответствия ширины просвета тонкой и толстой кишки чаще накладывают анастомозы бок в бок или конец тонкой в бок толстой. При наложении анастомоза бок в бок концы подвздошной кишки и ободочной зашивают наглухо непрерывным кетгутом и одним — двумя рядами серозно-мышечных узловых шелковых швов. Накладывая анастомоз бок в бок, необходимо помнить, что оставление длинных слепых концов может привести к патологии, известной под названием «синдром слепого кармана, или мешка».
При наложении илеотрансверзоанастомоза бок в бок петля подвздошной кишки анастомозируется с поперечной ободочной кишкой изоперистальтически, т. е. концы их расположены в противоположные стороны (конец тонкой кишки расположен по ходу толстой кишки) (рис. 13).
Рис. 13. Наложение илеотрансверзоанастомоза бок в бок.
а — формирование задней стенки; б — формирование передней стенки анастомоза.

Анастомоз бок в бок должен располагаться по свободной ленте ободочной кишки на расстоянии 3—4 см от ее зашитого конца и около 2 см от конца подвздошной кишки. На этом отрезке, отступя около 1 см от свободной ленты ободочной кишки и около 1 см от брыжеечного края тонкой кишки, между ними накладывают задний ряд узловых серозно-мышечных шелковых швов на протяжении б—7 см вдоль свободной ленты, крайние нити-держалки берут на зажимы Кохера, а остальные (между ними) срезают. Далее, параллельно заднему ряду серозно-мышечных швов на расстоянии до 1 см от него, вскрывают вначале просвет подвздошной кишки, не доходя до крайних нитей-держалок на 1—1,5 см. Затем параллельно разрезу подвздошной кишки вскрывают просвет ободочной кишки по середине свободной ленты, предварительно наложив мягкий кишечный зажим на приводящий отрезок подвздошной кишки, чтобы при вскрытии просвета кишки кишечное содержимое не затекало в брюшную полость. Таким образом, ширина просвета формируемого анастомоза бок в бок около 4 см, что обеспечивает свободное продвижение кишечного содержимого из тонкой кишки в
толстую. Внутренний ряд швов накладывают черезвсеоболочки непрерывным обвивным кетгутовым швом или лучше узловыми шелковыми швами, наружный ряд (серозно-мышечные швы) накладывают узловыми шелковыми швами. Петлю подвздошной кишки по обе стороны анастомоза дополнительно фиксируют к ободочной кишке двумя — тремя узловыми шелковыми швами с каждой стороны. На этом формирование илеотрансверзоанастомоза закончено. Края брыжейки толстой и тонкой кишки сшивают узловыми шелковыми швами, чтобы в щель между ними не могли попасть и ущемиться петли тонкой кишки. Дефект задней стенки брюшины на месте удаленной ободочной кишки устраняют сшиванием краев брюшины снизу вверх непрерывным кетгутом. К ложу удаленной толстой кишки подводят дренажную трубку, которую выводят через отдельный разрез в правой поясничной или подвздошной области и фиксируют к коже одним — двумя шелковыми швами. Лапаротомную рану зашивают послойно. В функциональном отношении преимущество имеет инвагинационный илеотрансвер-зоанастомоз конец тонкой в бок толстой кишки, который препятствует возможному обратному забрасыванию химуса через анастомоз из ободочной кишки в подвздошную.
Методика наложения инвагинационного анастомоза:
после удаления правой половины ободочной кишки по описанной выше методике зашивают наглухо конец ободочной кишки, а конец подвздошной кишки остается открытым с наложенным мягким кишечным зажимом. Подвздошную кишку, отступя 2,5—3 см от ее закрытого мягким зажимом конца, анастомозируют в бок ободочной кишки на расстоянии 3—4 см от ее зашитого конца узловыми серозно-мышечными шелковыми швами; таким образом формируют заднюю стенку анастомоза (рис. 14).
Далее параллельно швам задней стенки анастомоза (около 1 см от него) вскрывают ободочную кишку по середине свободной ленты, при этом длина разреза должна соответствовать диаметру просвета культи подвздошной кишки. По всей задней стенке будущего анастомоза накладывают второй ряд узловых серозно-мышечных швов между краем разреза ободочной кишки и стенкой подвздошной кишки на 0,7—1 см от первого ряда швов. После этого снимают зажим и свободный конец подвздошной кишки длиной около 2 см с брыжейкой погружают в просвет ободочной кишки и формируют переднюю стенку
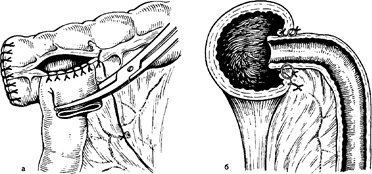
Рис. 14. Наложение инвагинационного илеотрансверзоанастомоза конец в бок.
а — формирование задней стенки; б — анастомоз в разрезе.
анастомоза двухрядными узловыми серозно-мышечными шелковыми швами.
При наложении обычного (неинвагинационного) анастомоза конец тонкой в бок толстой кишки ширина его также должна соответствовать диаметру тонкой кишки.
Анастомоз накладывают двухрядными узловыми шелковыми швами по обычной методике (рис. 15, а, б). По окончании наложения илеотрансверзоанастомоза первым или вторым способом сшивают края брыжейки толстой и тонкой кишки. Ликвидируют дефект задней стенки брюшины путем сшивания непрерывным кетгутом краев брюшины по ходу бокового канала (рис. 15, в).
К ложу удаленной толстой кишки подводят дренажную трубку для введения антибиотиков. Трубку выводят через отдельный разрез в правой поясничной или подвздошной области и фиксируют к коже. Лапаротомную рану зашивают послойно. При недостаточной подготовке кишечника для разгрузки анастомоза перед зашиванием брюшной полости свободный конец ободочной кишки выводят до анастомоза на переднюю брюшную стенку через разрез справа на уровне правого изгиба, где формируют концевую колостому. Через 2—3 нед колостому закрывают вне-брюшинно под мҵстной анестезией. Для разгрузки анастомоза также вводят широкую трубку в конец ободочной кишки проксимальнее анастомоза (Бир — Браун — Кюммель) (рис. 15, г).

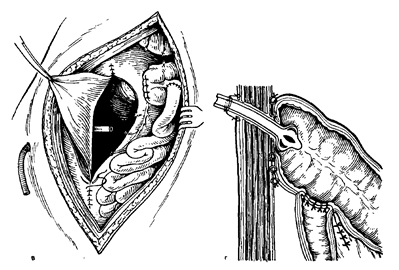
Рис. 15. Наложение илеотрансверзоанастомоза конец в бок.
а — формирование задней стенки; б — формирование передней стенки; в — дренирование забрю-шинного пространства дренажной трубкой, закрытие дефекта задней париетальной брюшины:
г — введение в конец ободочной кишки трубки для разгрузки анастомоза.
Дата добавления: 2014-12-14; просмотров: 11666;
