Клиническая картина.
ОП беременных протекает как тяжелое общее инфекционное заболевание с выраженной интоксикацией и местными проявлениями. Заболевание характеризуется внезапным началом, ознобом, высокой температурой тела. На 2–3–й день появляются боли в поясничной области.
У беременных ОП в большинстве случаев развивается справа. Это объясняется двумя моментами: сдавлением мочеточника увеличенной и ротированной вправо маткой и сдавлением правого мочеточника яичниковой веной, варикозно расширяющейся во время беременности, с которой мочеточник находится в одном фасциальном футляре.
Клинические проявления острого пиелонефрита зависят от стадии воспалительного процесса на момент врачебного обследования больной.
При остром серозном пиелонефрите пациентки жалуются на умеренные боли в поясничной области, общую слабость, снижение аппетита, повышение температуры тела до 38°С.
Для острого гнойного гестационного пиелонефрита характерны высокая температура тела с ознобами, сильные боли в поясничной области, чаще с одной стороны, и признаки эндогенной интоксикации (головные боли, тошнота и рвота, выраженная адинамия, токсическая энцефалопатия различной степени выраженности).
Могут наблюдаться симптомы раздражения брюшины (до 30% случаев).
Острый гнойный пиелонефрит представляет угрозу для жизни женщины и плода из–за возможного развития тяжелых септических осложнений, среди которых наиболее опасным является септический шок.
Главной причиной этого осложнения является быстрое поступление в ток крови грамотрицательной флоры и бактериальных токсинов, чему может способствовать антибактериальное лечение, проводимое без восстановленного оттока мочи из почки.
Диагностика.
Диагноз основывается на клинических проявлениях заболевания, данных лабораторных исследований, ультразвукового сканирования почек и верхних мочевыводящих путей, магнитно–резонансной томографии (МРТ).
При физикальном обследовании беременных отмечается резкая болезненность в поясничной области на стороне пораженной почки, симптом Пастернацкого резко положителен. Часто отмечается напряжение мышц передней брюшной стенки и рвота. Пульс учащен до 100–120 уд/мин.
В анализах крови отмечаются высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ, повышение содержания С–реактивного белка и умеренное повышение концентрации мочевины в сыворотке крови.
В анализах мочи – лейкоцитурия и бактериурия. Всем беременным с клиникой ОП необходимо выполнить посев мочи на флору и определить чувствительность к антибиотикам до назначения антибактериальных препаратов.
При ультразвуковом сканировании отмечается увеличение почки в размерах, расширение чашечно–лоханочной системы пораженной почки и верхней трети мочеточника, толщина паренхимы превышает 20 мм, структура паренхимы почки может быть неоднородной в случае развития деструкции (карбункул, абсцесс). Большей диагностической чувствительностью по сравнению с УЗИ обладает МРТ, которая позволяет четко визуализировать очаговые изменения в паренхиме почки и расширение чашечно–лоханочной системы.
Если не выполняется УЗИ почек, то может быть проведена хромоцистоскопия для уточнения проходимости мочеточников и обоснования необходимости проведения лечебной катетеризации лоханки почки.
Лечение.
Лечение беременных с ОП должно проводиться только в урологическом стационаре при систематическом наблюдении акушером–гинекологом. Лечение должно быть комплексным, включающим восстановление оттока мочи из пораженной почки, если выявлены признаки обструкции мочеточника(ов), антибактериальную и дезинтоксикационную терапию, повышение защитных сил организма, улучшение условий для внутриутробного развития плода. В комплексе лечебных мероприятий могут быть использованы эфферентные методы детоксикации: гемосорбция, плазмаферез.
Острый пиелонефрит и даже его гнойные формы не является показанием для прерывания беременности, но в процессе лечения необходимо регулярное наблюдение за состоянием плода. Если острый гнойный пиелонефрит развивается в сроки беременности 20 недель и больше, то прерывание ее необходимо только в случаях артериальной гипертензии, ХПН III стадии.
Следует помнить, что гнойно–воспалительный процесс в почках не будет остановлен прерыванием беременности. Он будет прогрессировать, поскольку операция прерывания беременности явится дополнительным отрицательным воздействием на организм женщины. И после прерывания беременности объем лечебных мероприятий по поводу ОП не уменьшится. Поэтому беременность следует сохранять, проводя адекватное лечение ОП.
Своевременно и правильно проводимая терапия способствует благоприятному исходу гестационного периода и рождению здорового ребенка (Л. С. Бут–Гусаим, 2005; 2008; 2010; Н. А. Лопаткин, 2009).
Лечение беременной женщины, страдающей ОП, не отличается от такового у небеременных и зависит от длительности заболевания до обращения за врачебной помощью и от состояния больной почки на момент поступления в стационар. Если длительность температурного периода (38°С и выше) составляет менее трех суток, а по данным УЗИ толщина паренхимы почки не более 20 мм и нет признаков ее очаговой деструкции, расширение чашечно–лоханочной системы не выражено, а лабораторные данные не соответствуют септическому состоянию, то можно начать консервативное лечение, считая, что у пациентки имеет место острый серозный пиелонефрит. Терапия начинается с попытки улучшить отток мочи из больной почки. Для этого больную укладывают на здоровый бок и приподнимают ножной конец кровати. Эффективно и коленнолоктевое положение. Эти положения беременной способствуют отклонению увеличенной матки от хмочеточника на стороне поражения. Назначаются антибиотики с учетом срока беременности, и проводится дезинтоксикационная терапия. При беременности помимо учета чувствительности микрофлоры к антибактериальным препаратам необходимо учитывать степень токсичности их для плода.
Такая терапия у большинства больных в течение суток приводит к значительному улучшению состояния. Если в течение суток лечение эффекта не дает, а по данным УЗИ нет признаков улучшения оттока мочи из почки, то пациентке проводится восстановление пассажа мочи из почки катетеризацией лоханки мочеточниковым катетером или установкой внутреннего мочеточникового стента.
Катетер оставляют в лоханке почки на 2–3 дня и проводят антибактериальную и дезинтоксикационную терапию.
Восстановить отток мочи из пораженной почки лучше внутренним дренированием лоханки и мочеточника, используя катетер–стент.
Установка стента у беременных имеет некоторые особенности, связанные с тем, что рентгеновский контроль правильности положения стента в мочеточнике и лоханке почки провести нельзя. Положение лоханки почки определяется при выполнении УЗИ почек, и проекция лоханки выносится на кожу живота цветным маркером. На основании этого уже можно подобрать длину стента. Проникновение стента в лоханку почки, т.е. момент для начала сворачивания почечного конца стента в спираль, определяется при УЗИ. Эффективность функционирования стента должна быть оценена на следующий день с помощью УЗИ. Исчезновение гидронефроза и наличие стента в лоханке почки подтверждают правильное его положение и хорошую функцию.
Установленный катетер–стент может функционировать в течение двух месяцев, и зачастую женщина рожает со стентом. Стент удаляется после родов через 2–3 недели.
Здесь необходимо отметить следующее. Мочеточниковый стент обычной конструкции остается в мочевой системе женщины до родов, если ОП развился в III триместре беременности, а до родов остается не более двух месяцев. В случае развития обструктивного ОП у беременной в I или II триместре, когда до родов еще много времени, уролог должен предпринять попытку радикального восстановления проходимости мочеточника (эндоскопическое удаление камня из мочеточника, ликвидация стриктуры мочеточника), а если это невозможно, то должна быть наложена пункционная нефростома.
В течение всего периода нахождения стента в мочевой системе беременная должна получать антибиотики. Надо помнить, что установленный стент обычной конструкции создает условия для пузырно–лоханочного рефлюкса мочи. Поэтому лучше всего использовать стент с клапаном на пузырном конце.
Длительное (более двух месяцев) нахождение в мочевой системе стента обычной конструкции может сопровождаться его перерывом и отложением солей на почечном и пузырном концах стента с образованием камней.
Удаление стента с конкрементами на почечном и пузырном концах стента может потребовать открытых хирургических вмешательств. Поэтому целесообразно использовать силиконовые стенты, отложения солей на которых в течение 2–3 месяцев не происходит.
Мы наблюдали пациентку, у которой в III триместре беременности развился острый правосторонний пиелонефрит. Был установлен внутренний стент. Атаку острого пиелонефрита удалось купировать антибактериальной терапией. Беременность закончилась срочными родами естественным путем. Пациентке было рекомендовано прибыть для удаления стента через 2 недели после родов. Однако она обратилась за помощью только через 2 года (!) в связи с болями в поясничной области справа. При обследовании установлено следующее. Обзорная урограмма – перерыв стента, на почечной и пузырной спиралях стента большие камни (рис. 5.14, а). На внутривенной урограмме – уретерогидронефроз справа со сморщиванием почки (рис. 5.14, 6).
С учетом изменений в почке, мочеточнике и мочевом пузыре выполнено открытое хирургическое вмешательство: нефроуретерэктомия справа, цистолитотомия. Макропрепараты показаны на рис. 5.14, в.
В случае, когда при ОП у беременной катетеризация лоханки или проведение стента не удаются из–за препятствия в мочеточнике, необходимо осуществить восстановление оттока мочи из почки пункционной нефростомией.
Пункционная нефростомия у беременных накладывается под ультразвуковым наведением. Если в медицинском учреждении нет возможности провести пункционную нефростомию, то выполняется открытое оперативное вмешательство в объеме декапсуляция почки с биопсией паренхимы + нефростомия + дренирование паранефрального пространства.
Если проводимая терапия на фоне восстановленного оттока мочи из почки методом катетеризации лоханки не дает клинического и лабораторного эффекта в течение 2–3 суток, то следует думать о развитии одной из гнойных форм острого пиелонефрита и больную нужно оперировать. Выполняется открытое вмешательство, причем объем операции не зависит от того, обнаружены во время операции острый серозный пиелонефрит или одна из форм гнойного пиелонефрита (апостематозный пиелонефрит, карбункул почки, абсцесс почки).
Нефрэктомия по поводу ОП у беременных выполняется в исключительных случаях. Надо помнить о том, что на момент операции может быть ОП и в другой почке.
Если беременная с явлениями ОП поступает в урологическое отделение в сроки более трех суток с момента повышения температуры тела (38°С и выше), а при УЗИ выявлены увеличение размеров почки, увеличение толщины и неоднородность акустической плотности паренхимы, то такую больную нужно сразу оперировать, так как имеет место одна из форм острого гнойного пиелонефрита. Объем операции стандартный – декапсуляция почки с биопсией паренхимы + нефростомия + дренирование паранефрального пространства.
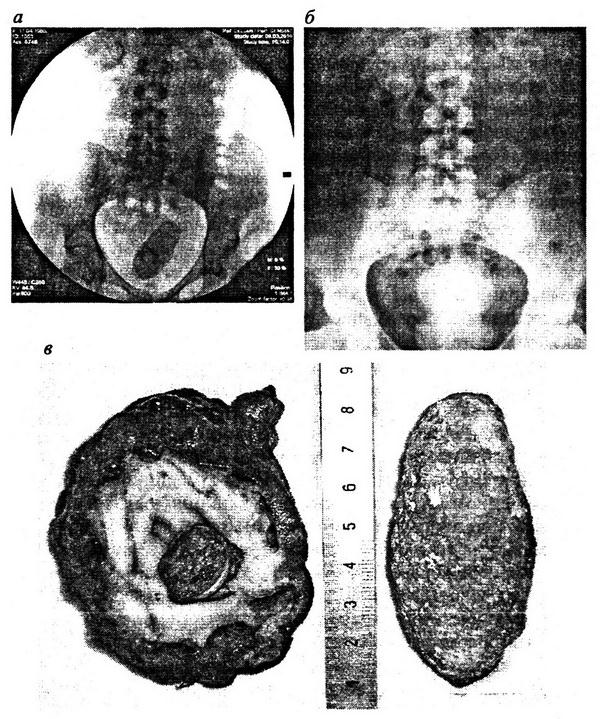
Рис. 5.14. Формирование конкрементов на фрагментах стента:
а – обзорная урограмма. В проекции лоханки правой почки фрагмент почечной спирали стента. Камень в мочевом пузыре на пузырной спирали стента; 6 – экскреторная урограмма той же больной. Сморщенная правая почка, уретерогидронефроз справа, мочевой пузырь в виде песочных часов, камень в мочевом пузыре. Видны почечная и пузырная спирали стента; в – макропрепарат правой почки с камнем на почечной спирали стента и камень мочевого пузыря на пузырном конце стента.
Непрерывное антибактериальное лечение беременной, оперированной по поводу острого гнойного пиелонефрита, проводится в стационаре 14–16 дней, а затем амбулаторно со сменой антибиотиков каждые 7–10 дней в течение 4–5 недель (до полной санации мочи). Затем в течение 4–5 месяцев проводят поддерживающее лечение 7–10–дневными курсами 1 раз в месяц (антибиотик + фуразолидон). В течение этого времени женщина постоянно принимает растительные уроантисептики (канефрон, фитолизин).
Критерием излеченности ОП является исчезновение клинических признаков заболевания, положительная динамика при УЗИ почек и отсутствие патологических изменений в крови и моче при трехкратном исследовании, посев мочи должен быть проведен трижды (1 раз в месяц).
Антибиотики назначаются с учетом чувствительности микрофлоры и срока беременности (см. перечень антибиотиков, которые могут применяться при лечении беременных).
Внимание! Если в инструкции производителя по применению лекарственного препарата беременность отнесена к противопоказаниям для его применения, то назначение этого препарата беременной женщине повлечет за собой юридическую ответственность врача в случае развития осложнений. Ссылки на любые другие источники (статьи, монографии) о возможности применения этого препарата не имеют юридической силы.
Только такой принцип лечения позволит снизить частоту повторных атак ОП в процессе беременности и переход острого пиелонефрита в хроническую форму.
Беременные женщины, перенесшие атаку ОП, должны находиться под наблюдением уролога и акушера до поступления в родильный дом. Оперированная женщина должна рожать с функционирующей нефростомой, которая будет закрыта через 3–4 недели после родов в случае хорошей проходимости мочеточника на оперированной стороне.
Метод родоразрешения для женщины с нефростомой, наложенной по поводу острого пиелонефрита, выбирается в зависимости от акушерской ситуации.
Особое место в проблеме ОП беременных, рожениц и родильниц занимает уросепсис и его особая клиническая форма – септический шок с развитием синдрома диссеминированного внутрисосудистого свертывания (ДВС–синдром).
Дата добавления: 2016-02-02; просмотров: 1027;
