Операции при ригидном I пальце стопы.
Ригидность, т е ограниченная подвижность, I пальца стопы обусловлена резко выраженным деформирующим артрозом I плюснефалангового сустава Ограничение разгибания пальца ведет к нарушению переката стопы и вызывает постоянные боли при ходьбе С целью устранения этой патологии предложено три вида операции: резекция основания основной фаланги I пальца, как это делают при hallux valgus, артропластика и эндопротезирова-.
 .
.
 .
.
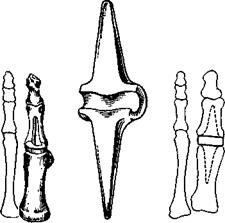
162 Эндопротезы I плюснефалангово-го сустава.
а—однополюсный; б—тотальный.
.
.
ние Артропластика и эндопротезирование более показаны при ригидном пальце, поскольку они обеспечивают при ходьбе больший толчковый эффект I пальца.
Артропластика I плюснефалангового сустава по Боярской Обезболивание— внутрикостная анестезия со жгутом на нижнюю треть голени; в пяточную кость вводят 1 мл 1% и 70 мл 0,5% раствора новокаина В области I плюснефалангового сочленения делают овальный разрез, выпуклостью направленный в подошвенную сторону Отсепаровывают лоскут кожи с подкожной клетчаткой к тылу и кнаружи Сухожилие длинного разгибателя отводят кнаружи на марлевой полоске.
Выкраивают фартукообразный лоскут из капсулы сустава с основанием, обращенным проксимально С головки I плюсневой кости удаляют костно-хрящевые разрастания и обрабатывают это место рашпилем Скелетируют проксимальную треть основной фаланги I пальца, пилой Джильи резецируют ее и опил обрабатывают рашпилем Головку I плюсневой кости окутывают лоскутом, выкроенным ранее из капсулы сустава Автор считает, что лоскут с проксимальной ножкой имеет преимущество перед лоскутом с дистальной ножкой, так как лучше кровоснабжается.
После операции за ногтевую фалангу накладывают вытяжение на 2—3 нед Активную гимнастику начинают с 6—7-го дня после операции После снятия вытяжения разрешают ходить с полной нагрузкой.
Эндопротезирование I плюснефалангового сустава Для эндопротезирова-ния I плюснефалангового сустава применяют две принципиально отличающихся конструкции эндопротезов, изготовляемых из силиконовой резины: однополюсный эндопротез основания основной фаланги I пальца конструкции Свенсена и нашей со специальным креплением (И А Мовшович, Г Л Воскресенский, М Я Троянкер, М А Локшин и др ) и тотальный эндопротез Свенсена (рис 162).
Техника эндопротезирования Дугообразным разрезом в области I плюснефалангового сочленения вскрывают сустав Вывихивают основную фалангу I пальца.
При однополюсном эндопротезировании поперечно резецируют основание основной фаланги (примерно '/4 фаланги), формируют в фаланге конусовидный канал, в который внедряют ножку эндопротеза При применении эндопротеза нашей конструкции в отличие от протеза Свенсена через головку эндопротеза в ножку внедряют металлический стержень [как в эндопротезе головки лучевой кости (см рис 55, б)], который, увеличивая поперечные размеры ножки, прочно фиксирует ее в кости После зашивания раны за ногтевую фалангу накладывают вытяжение на шине Черкес-Заде на 2 нед Разработку движений начинают через 3—4 дня.
При тотальном эндопротезировании I плюснефалангового сустава после вскрытия его резецируют головку I плюсневой кости и частично основание основной фаланги Создается диастаз для помещения центральной расширенной части эндопротеза Формируют каналы в основной фаланге и в I плюсневой кости Затем, максимально согнув палец и эндопротез, одновременно вводят в подготовленные каналы в фаланге и I плюсневой кости ножки эндопротеза, после чего палец разгибают Проверяют возможность разгибания пальца (для нормальной походки необходимо разгибание на 20—25°) После зашивания раны накладывают лонгету Через 4—5 дней начинают осторожно разрабатывать, движения, снимая на это время лонгету.
Дата добавления: 2015-06-12; просмотров: 1817;
