Обстеження дитини 5 страница
· Виділити і обгрунтувати клінічні синдроми.
· Скласти план обстеження
Задача 5
Хлопчик 10 місяців поступив у клініку на 5-й день захворювання зі скаргами на підвищення температури тіла до 39, 6°С, приступоподібний малопродуктивний кашель, задишку відмову від їжі, загальну слабість. При об’єктивному обстеженні: шкіра бліда, періоральний ціаноз, ЧД – 60 в 1 хв., грудна клітка роздута, в диханні бере участь допоміжна мускулатура, перкуторно визначається коробковий звук, аускультативно – значна кількість дрібноміхурцевих хрипів з обох боків. Рентгенологічно: посилення легеневого рисунку, розширення міжреберних проміжків, інфільтративні тіні відсутні.
· Виділити і обгрунтувати клінічні синдроми.
· Скласти план обстеження
Задача 6
В приймальне відділення лікарем швидкої медичної допомоги доставлений хлопчик 12 років, який отримав травму внаслідок падіння з висоти. При обстеженні: сухий кашель, болі в правій половині грудної клітки, які посилюються при кашлі та диханні, ЧД – 30 в 1 хв., асиметрія грудної клітки – права половина грудної клітки в диханні участі не бере, міжреберні проміжки розширені, вибухають, голосове тремтіння справа ослаблене. перкуторно визначається коробковий звук, аускультативно дихання не прослуховується.
· Виділити і обгрунтувати клінічні синдроми.
· Скласти план обстеження.
ЗМІСТОВИЙ МОДУЛЬ 7
СЕРЦЕВО-СУДИННА СИСТЕМА У ДІТЕЙ
1. Актуальність теми
Знання анатомо-фізіологічних особливостей серцево-судинної системи у дітей є необхідним перш за все тому, що починаючи з внутрішньоутробної закладки і завершуючи підлітковим періодом, серце і судини постійно змінюються як анатомічно, так і функціонально. Ці зміни в кожний період дитинства продиктовані фізіологічною потребою забезпечити адекватний кровообіг. Знання часових проміжків послідовної перебудови в серцево-судинній системі, оцінка анатомічних і фізіологічних змін і раціональне використання даної інформації суттєво впливають на точність діагнозу і подальшого лікування.
2. Конкретні цілі
· Збирати анамнез у хворого з хворобою серцево-судинної системи.
· Проводити об’єктивне обстеження серцево-судинної системи з врахуванням вікових особливостей дитини.
· Інтерпретувати отримані дані дослідження.
· Аналізувати основні синдроми ураження серцево-судинної системи у дітей.
· Призначити комплекс лабораторно-інструментальних методів обстеження при захворюваннях серцево-судинної системи у дітей.
3. Базові знання, вміння, навички, необхідні для вивчення теми
(міждисциплінарна інтеграція)
| Назви попередніх дисциплін | Отримані навики |
| Нормальна анатомія | Анатомічна будова серця і судин у дітей різного віку |
| Гістологія | Ембріогенез та гістологічна будова серця і судин |
| Нормальна фізіологія | Фізіологія кровообігу, фізіологічні константи системи кровообігу |
| Патологічна фізіологія | Оцінка результатів огляду та клінічного обстеження дітей з захворюваннями серцево-судинної системи |
| Фізика | Методи електрокардіографії, фонокардіографії та ехокардіографії |
| Рентгенологія | Особливості рентгенологічного обстеження у дітей з захворюваннями серцево-судинної системи |
| Пропедевтика терапії | Навики пальпації, перкусії аускультації |
| Догляд за хворими | Принципи догляду за дітьми з захворюваннями серцево-судинної системи; невідкладна долі карська допомога при гострій судинній, серцевій недостатності, раптовому припиненні серцевої діяльності |
4. Матеріали для аудиторної самостійної роботи студента
(зміст теми)
Тема10. Ембріогенез серцево-судинної системи і вроджені аномалії серця та судин. Особливості кровообігу у внутрішньоутробному періоді. Анатомо-фізіологічні особливості серця і судин у дитячому віці. Методика огляду, пальпації серцево-судинної системи у дітей.
Закладка серця відбувається на другому тижні формування ембріона у вигляді двох серцевих зачатків. З них в подальшому формується первинна серцева трубка, яка всередині вистелена ендокардом, а назовні міоепікардом. До кінця 4 тижня в серцевій трубці розрізняють три відділи. Краніальна частина називається цибулиною серця і безпосередньо переходить в артеріальний стовбур. Другим є шлуночковий відділ і каудально розташований – передсердний. Пізніше ще каудальніше формується четвертий відділ - венозна пазуха, в яку впадають первинні вени. З 4 тижня трубка починає швидко рости в довжину, але фіксація її кінців спричиняє її S-подібний вигин.
В той же час, з 4 тижнів, починає формуватись первинна міжпередсердна перетинка, яка ділить атріальну порожнину на праве і ліве передсердя. В задній частині первинної міжпередсердної перетинки залишається первинний овальний отвір. Майже одночасно на задній стінці первинної міжпередсердної перетинки формується вторинна міжпередсердна перетинка. Ця вторинна перетинка закриває частину первинного овального отвору і, таким чином, залишається невелика щілина – овальне вікно.
На 5 тижні розвитку з м’язевої частини міжшлуночкового відділу утворюється міжшлуночкова перетинка. Початково ця перетинка не повністю розділяє обидва шлуночки – залишається невелика щілина біля атріовентрикулярної межі. В подальшому ця щілина закривається фіброзним тяжем. Таким чином міжшлуночкова перетинка складається з м’язевої (нижньої) і фіброзної (верхньої) частин.
З виступів (подушечок) краніального відділу серцевої трубки утворюються клапани аорти і легеневої артерії. Атріовентрикулярні клапани формуються з ендокардіальних подушечок, розташованих на рівні атріовентрикулярної борозни.
Провідну систему серця можна виявити у 30-денного ембріона. Синусовий вузол формується з Р-клітин з високою пейсмекерною активністю і Т-клітин. До 6-8 тижня розвитку ембріона будова синусового вузла є досконалою. Внутріпередсердні шляхи можна ідентифікувати на 2-му місяці розвитку ембріона. Закладка атріовентрикулярного вузла відбувається на 32 – день внутрішньоутробного розвитку з двох зачатків, розміщених на задній стінці загального передсердя.
Міокард плода також значно відрізняється від серцевого м’яза дорослого. Фетальні міоцити мають меншу кількість скоротливої тканини, тому загальна шлуночкова податливість є зменшеною. Як наслідок, збільшення серцевого викиду плода відбувається за рахунок зростання частоти серцевих скорочень, а не ударного об’єму серця. Спочатку частота серцевих скорочень ембріона є 15 – 35 за хвилину і зростає до 125 – 130 за хвилину по мірі росту. При нормальному перебігу вагітності цей ритм є постійним, а при патології може прискорюватись або сповільнюватись.
КРОВООБІГ ПЛОДА І НОВОНАРОДЖЕНОГО
З кінця 5 тижня починає функціонувати первинна система кровообігу ембріона, яка дещо відрізняється від кровообігу плода (рис. 1, 2). Плацента функціонує як фетальні легені, забезпечуючи оксигенацію та обмін метаболітів від плода до матері. Капілярна сітка плаценти зливається в пупкову вену, яка несе оксигеновану кров до плода. Венозний потік скеровує більшість збагаченої киснем плацентарної крові через коротку венозну (Аранцієву) протоку до нижньої порожнистої вени. Решта крові через погано розвинуту воротню вену поступає до печінки (таким чином, печінка отримує максимально оксигеновану кров). З печінки, по системі печінкових вен, кров надходить знову ж в нижню порожнисту вену і в праве передсердя. Сюди ж надходить і чисто венозна кров з верхньої порожнистої вени, що відтікає від краніальних частин тіла. Але будова правого передсердя є такою, що змішування двох потоків крові не відбувається. Тому через овальне вікно оксигенована кров потрапляє до лівого шлуночка, а потім у висхідну аорту, забезпечуючи мозковий та коронарний кровообіг. Кров з верхньої порожнистої вени проходить через трикуспідальний клапан у правий шлуночок. У зв’язку з тим, що легені плода не оксигенують кров і легеневий судинний опір є підвищеним, то лише незначна частина крові потрапляє в мале коло кровообігу. Більшість деоксигенованої крові потрапляє через артеріальну протоку в низхідну аорту. Частина цієї крові забезпечує оксигенацію органів з низькою потребою в кисні, таких як кишківник, нирки та нижні кінцівки. Решта крові повертається до плаценти по двох пуповинних артеріях, де кисневе насичення поновлюється. Таким чином, внутрішньоутробно шлуночки працюють скоріше паралельно, ніж послідовно, що пов’язано з наявністю трьох важливих комунікацій – венозна протока, овальне вікно та артеріальна протока. Ця паралельна циркуляція дозволяє серцю плода адаптуватись до змін кровотоку від одного шлуночка до другого і вижити за наявності таких важких вад як гіпоплазія шлуночків і транспозиція магістральних судин. Крім паралельної циркуляції існують інші важливі відмінності між серцево-судинною системою плода і дитини. За нормальних умов правий шлуночок плода домінує і забезпечує 65 % загального серцевого викиду, тому що він забезпечує як легеневий, так і системний кровообіг. Добре васкуляризована плацента з низьким опором є менш ефективним органом для кисневого обміну, ніж легені дитини. Як наслідок, вміст кисню в крові плода є нижчим, ніж в постнатальному періоді. Низький рівень РО2 у плода в комбінації з високим вмістом фетального гемоглобіну (з високою спорідненістю до кисню) допомагає новонародженому з синьою вадою серця перенести значну гіпоксію в перші дні життя.
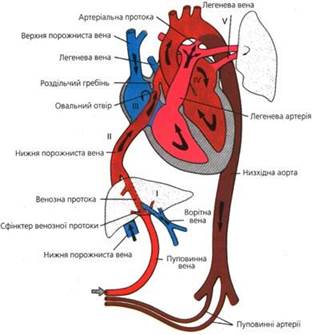

Рис. 1. Кровообіг плода. Рис. 2. Кровообіг новонародженого.
Вага серця у новонароджених складає 0,8 % маси тіла, що є більшим від відповідного співвідношення у дорослих (0,4 %). Існує три періоди, коли ріст серця є особливо інтенсивним: від народження до 2-х років, 12 – 14 років і 17 – 20 років. Розміри і товщина стінок (5 мм) обох шлуночків у новонародженого є однаковими. В подальшому спостерігається більш інтенсивний ріст лівого шлуночка. Стимулятором росту лівого шлуночка є зростання судинного опору і артеріального тиску. Одночасно відбувається тканинна диференціація серцевого м’яза. З’являється поперечна посмугованість кардіоміоцитів, збільшення діаметру волокон Пуркіньє. У віці 7 – 8 років відбувається остаточна тканинна диференціація серця і з 10 років характерним є інтенсивний ріст всіх елементів міокарду.
Аорта новонародженого в діаметрі становить 6 мм. На відстані 10 мм від місця відходження від аорти лівої підключкової артерії, в місці впадіння артеріальної протоки діаметр аорти становить 3 – 4 мм (істмус аорти). В перші місяці життя ділянка істмусу розширюється і після 6 міс. звуження просвіту вже не визначається.
Кровоносні судини новонародженого мають тонкі стінки, в них недостатньо розвинуті м’язеві та еластичні волокна. Просвіт артерій є широким і практично відповідає просвіту вен (1:1). Оскільки вени ростуть швидше, то до 16 років вони стають вдвічі ширшими за артерії. Диференціація артеріальної та венозної сітки проявляється розвитком колатеральних судин, збільшенням кількості і довжини капілярів, формуванням клапанного апарату. Після того, як дитина починає самостійно ходити спостерігається інтенсивний ріст венозної системи нижньої половини тулуба.
Легенева артерія у дітей є завжди ширшою від аорти. У новонародженого її діаметр становить 1,2 – 2,0 см. До 10 років просвіт легеневої артерії і аорти зрівнюється і лише у дорослих аорта є ширшою за легеневу артерію. Розтягнення газами легень сприяє зниженню опору в легеневих судинах, що веде до збільшення кровотоку в легенях в 5 і більше раз. Крім того, після народження відбувається зниження тиску в легеневій артерії і до 6 неділь він досягає величини дорослих (15-25 мм.рт.ст). Тому для дітей перших двох місяців характерною є фізіологічна легенева гіпертензія. Стовбур легеневої артерії є коротким і ділиться на дві приблизно однакові гілки. Це створює перепад тиску, який в деяких здорових новонароджених може сягати 10 – 15 мм рт. ст. і може бути причиною характерного систолічного шуму периферичного стенозу легеневої артерії. Після народження просвіт легеневої артерії не збільшується, а діаметр її гілок зростає досить інтенсивно, що призводить до зникнення перепаду тиску, а, отже і шуму до 3 – 5 місяців.
Артеріоли малого кола кровообігу у новонародженого характеризуються гіпертрофією м’язевого шару і гіперплазією внутрішньої оболонки (характерно для легеневої гіпертензії). В перші місяці життя стінка цих судин витончується і просвіт збільшується.
Положення серця в окремі періоди дитинства є різним, тому що відбувається серія поворотів і переміщень серця в грудній клітці. Серце новонародженого має кулясту форму, поперечне положення і проектується на рівні ТІV - ТVІІІ. Передня поверхня серця утворена правими відділами і лівим шлуночком. В кінці періоду новонародженості серце зміщується у фронтальній площині вправо за рахунок зменшення розмірів печінки і збільшення об’єму лівої легені. В грудному періоді починається поворот серця справа наліво навколо вертикальної осі. Таким чином, до кінця першого року життя поперечне положення змінюється на косе, а до 2 – 3 років положення серця стабілізується і верхівка спрямована вперед, вниз і вліво. Правий контур серця сформований верхньою порожнистою веною, правим передсердям і нижньою порожнистою веною Правий шлуночок його не формує. Лівий контур серця утворений лівим шлуночком. Ліве передсердя лежить позаду.
Дата добавления: 2015-06-05; просмотров: 1056;
